La minaccia delle infezioni ospedaliere, il vero pericolo per chi si ricovera
Ma l’infezione ospedaliera è un nemico ben presente e ben conosciuto a chiunque lavori nella sanità. E allora come si spiegano tante vittime?

Pronto soccorsi presi d’assalto, medici e infermieri stremati, attese infinite prima di avere un riscontro ai propri guai, giornate in barella ad aspettare di essere sistemati in reparto. Questi e altri sono solo alcuni dei mali ben visibili che affliggono gran parte dei nostri ospedali pubblici. Ma ormai da anni si è fatta strada un’altra minaccia, invisibile agli occhi del profano, ma che troppo spesso finisce per aggiungere problemi a quelli già insopportabili dei malati. La minaccia delle infezioni ospedaliere.
L’infezione ospedaliera
Una bellissima giovane donna, con una vita piena di cui era innamorata, tornata a casa una sera sentì uno strano mal di testa. Troppo forte e troppo nuovo per stare tranquilla. Decise insieme al marito di andare all’ospedale. Scese a patti con i suoi brutti presagi scrivendo al marito tutte le password e tutti i segreti personali non ancora condivisi. L’emorragia cerebrale la inchiodò al letto d’ospedale per settimane. Quando, dopo infinite sofferenze, le cose sembrarono volgere al meglio, ecco la ricaduta definitiva. L’infezione ospedaliera azzerò tutti gli sforzi: quelli degli infermieri, quelli dei medici, ed anche quelli del marito. Lui non si dette pace. Mi confidò che più di una volta vide la moglie esanime trasportata in barella dalla terapia intensiva attraverso corridoi affollati di malati in piedi e seduti in attesa di visite o cure.
Psicologicamente, l’infezione ospedaliera rappresenta per malati e relativi parenti il jolly nero pescato dal mazzo. Una sorpresa tanto inaspettata quanto mortificante. L’immaginario rappresenterebbe l’ospedale come un luogo dove le proprie sofferenze possano trovare soluzione. Mai come un luogo dove ai problemi con cui si entra se ne debbano aggiungere altri.
Ma l’infezione ospedaliera è (o, a volte, dovrebbe essere) un nemico ben presente e ben conosciuto a chiunque lavori nella sanità. E allora come si spiegano tante vittime?
I batteri resistenti agli antibiotici
Di cosa si tratta? Semplicemente del passaggio inavvertito di microrganismi (virus, batteri, funghi, lieviti) fra pazienti, personale sanitario e anche strutture dell’ospedale. Ma microrganismi particolari. Tra i virus, abbiamo imparato a nostre spese con quanta facilità può essere trasmesso il SARS-CoV-2, e il suo lavoro sporco lo ha brillantemente portato a termine anche all’interno degli ospedali. Ma, mentre questo virus sembra avere mollato la presa, la minaccia mai sopita all’interno degli ospedali è ora rappresentata da particolari tipi di batteri, quelli resistenti agli antibiotici.
Pochi dettagli tecnici. Può sembrare strano ai non esperti della materia, ma tutti noi conviviamo con quantità gigantesche di piccoli microrganismi che, a differenza dei virus, hanno la capacità di vivere e duplicarsi autonomamente, e fra questi spiccano i batteri. La stragrande maggioranza dei batteri che ci accompagnano non sono solo innocui, ma sono in molti casi necessari.
Inevitabilmente però, in certe condizioni, alcune specie particolari di batteri possono essere alla base di piccole o grandi malattie, dall’antiestetico ma inoffensivo foruncolo sulla pelle, alla minacciosa polmonite. La medicina da tempo ha posto rimedio alla gran parte delle malattie dovute ad infezione batterica attraverso l’uso di sostanze genericamente definite antibiotici. Il problema deriva dalla capacità dei batteri di adattarsi a condizioni per loro mortali, come la presenza di antibiotici.
Il continuo uso di antibiotici e i batteri patogeni
Attraverso processi complessi di selezione naturale, acquisizione di nuove sequenze geniche o altri meccanismi nemmeno completamente chiariti, il continuo uso di antibiotici può portare allo sviluppo di certe specie di batteri “cattivi” (patogeni) resistenti agli antibiotici stessi, che quindi diventano in grado, segnatamente in condizioni di immunodepressione del paziente (come spesso accade in ospedale), di rappresentare una seria minaccia per la vita stessa.
Ancora non ce ne rendiamo ben conto, ma la resistenza agli antibiotici è una delle maggiori minacce per la salute pubblica oggi, sia a livello globale che in Europa, e può generare forti aumenti delle spese sanitarie, fallimenti terapeutici, e morte. In generale, la resistenza ai medicinali antimicrobici può generarsi in diversi tipi di microrganismi, inclusi funghi, parassiti, virus e batteri.
Ma la grandissima parte delle infezioni ospedaliere si riferiscono alla resistenza agli antibiotici di solo otto specie di patogeni batterici piuttosto diffusi, almeno in Europa. Purtroppo questi batteri possono acquisire contemporaneamente la resistenza a diversi antibiotici. I principali fattori alla base dell’insorgenza e della diffusione della resistenza agli antibiotici sono l’uso eccessivo e non necessario di antibiotici, nonché la diffusione dei batteri resistenti tra esseri umani, tra animali, e tra esseri umani, animali e ambiente.
Mentre l’uso eccessivo di antibiotici esercita una pressione selettiva sui batteri e contribuisce all’emergenza e alla selezione della resistenza agli antibiotici, le scarse pratiche di prevenzione e controllo delle infezioni favoriscono l’ulteriore diffusione di questi batteri.
Scarsa igiene ed eccessivo uso di antibiotici sono un cocktail micidiale
In altre parole, scarsa pulizia ed eccessivo uso di antibiotici rappresentano un cocktail micidiale pronto a minacciare le speranze di chi si affida ad un ospedale per risolvere i propri problemi di salute. Ma come siamo messi qui in Italia rispetto ad altre nazioni a noi vicine in tema di infezioni ospedaliere da batteri resistenti?
Abbastanza male. Il tema è stato recentemente trattato da un report dell’ECDC (European Center for Disease, Prevention, and Control) riferito ai dati degli anni 2017-2021.
La interpretazione dei dati può essere impegnativa, ma è facile notare nella seguente tabella come in Italia gli isolamenti di solo uno (Streptococcus pneumoniae) degli otto principali ceppi di batteri antibiotico-resistenti non è cresciuto negli ultimi cinque anni. Per il resto, aumenti anche di quasi cinque volte (vedi colonne “Isolates”).
E come siamo messi in confronto del resto dell’Europa?
Di nuovo abbastanza male. Certo, il problema è condiviso, ma, solo come esempio, confrontate la forte crescita di isolati in Italia rispetto a quella decisamente più moderata dei cugini francesi.
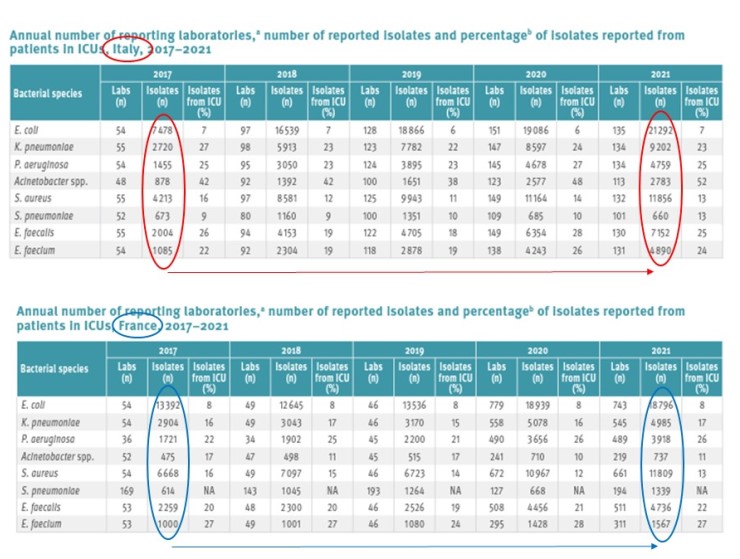
Il problema è quindi certamente globale, ma qui in Italia è molto più pesante che in tante altre nazioni.
Il documento dell’ECDC in soldoni ci comunica che con l’andare del tempo rischiamo sempre più di prenderci infezioni batteriche poco o per nulla controllabili proprio laddove (negli ospedali) entriamo per curare i nostri mali.
Le cause? Su tutte, essenzialmente due: l’eccessivo uso di antibiotici, e la scarsa capacità di mantenere standard di pulizia e accuratezza almeno decenti. L’uso smodato di antibiotici a scopo preventivo è un gran classico di molte strutture ospedaliere italiane. Fa parte di una certa filosofia della cosiddetta “medicina difensiva” per la quale se imbottiamo il paziente di antibiotici, siamo tutti più tranquilli.
Il problema è che estendendo questa modalità a troppi pazienti e per troppo tempo, si dà una grande mano alla selezione di quei batteri resistenti a uno o più antibiotici che poi, per passaggio persona-persona o per contaminazione ambientale, diventeranno una minaccia per la vita dei malcapitati pazienti che per disgrazia si trovino in uno stato di immunodeficienza anche solo transitoria.
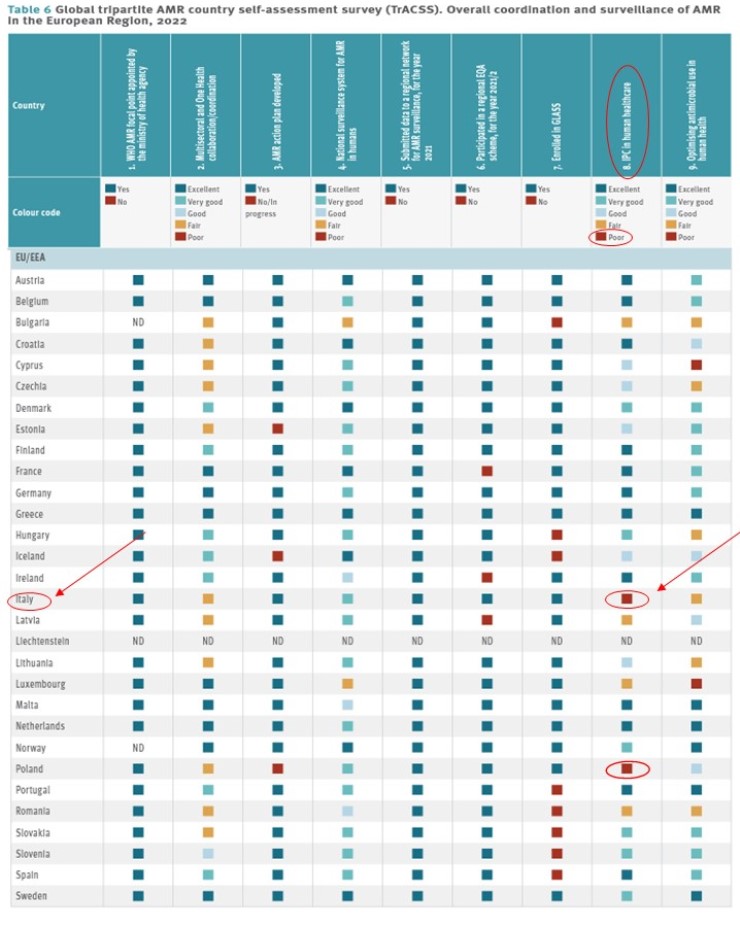
Un altro smisurato problema è la capacità di prevenire e controllare le infezioni (in inglese IPC: Infection Prevention and Control), in altre parole di mantenere all’interno degli ospedali degli standard accettabili di pulizia negli ambienti e nelle procedure.
La prevenzione e il controllo delle infezioni riguardano tutti gli aspetti dell’assistenza sanitaria, compresa l’igiene delle mani, la presenza di batteri nelle camere operatorie, la sicurezza delle iniezioni e del posizionamento di agocannule e cateteri, e il modo in cui operano gli ospedali durante e al di fuori delle emergenze. Se interroghiamo il documento ECDC su questo punto, possiamo verificare con scoramento che l’Italia si pone in ultima posizione in Europa insieme alla Polonia in questa poco invidiabile classifica, con la più bassa votazione possibile.
Attenzione alle condizioni igieniche dei nostri ospedali
In definitiva, il problema della antibiotico-resistenza è un po’ specchio e conseguenza di pratiche sbagliate perseguite in maniera sistematica. E la sua dimensione rende il problema di assai difficile soluzione. Soluzione che non dobbiamo illuderci possa essere solamente basata su improvvisazioni tecnologiche/scientistiche, sullo stampo di: ”Nessun problema, stanno arrivando i vaccini anche contro questi batteri” come lessi sgomento qualche tempo fa.
Una strategia possibile è, a parte la sintesi di sempre nuovi antibiotici (che però rischiano di generare sempre nuove resistenze), quella del contenimento e dell’attenzione. Contenimento nell’utilizzare gli antibiotici per il minor tempo possibile e solo quando servono, segnatamente nelle strutture ospedaliere. E attenzione verso le condizioni igieniche dei nostri ospedali, nella manipolazione di tutti gli strumenti che vengono a contatto con il paziente, soprattutto in quei casi in cui stati di immunodeficienza rendono i pazienti stessi particolarmente sensibili all’infezione batterica.
Se poi questi pazienti immunodepressi sono stati dissennatamente trattati per decine di giorni con profilassi antibiotiche in grado di azzerare tutta la flora batterica “buona” di cui siamo dotati, ecco che ai batteri multi-resistenti si offre una occasione unica per impossessarsi di inermi corpi ormai privi di batteri “buoni” in grado di competere con quelli “cattivi”, spesso patogeni e resistenti agli antibiotici.
A proposito di pulizia, accuratezza e attenzione nella gestione degli spazi in ospedale, non scorderò mai quando mia figlia Lisa, in piena immunodeficienza da trattamento chemioterapico in vista del trapianto di midollo osseo che poi la uccise, appena entrata nella nuova camera “sterile” provò ad accendere la televisione. Non funzionava ed io tentai di tutto per farla resuscitare. Mosso a compassione, al personale ospedaliero venne una grande idea: “Che ne dite di portare qui la televisione della sala giochi?”.
Detto fatto. Entrò trionfante nella camera sterile una televisione funzionante appoggiata su un sovradimensionato tavolo di legno con cassetti e completo di un paio di dita di polvere, senza neanche rinunciare anche a qualche ragnatela. Guardai perplesso il personale: “Dotto’, nun c’è problema”. Andai in bagno, presi cotone e alcool e provai ad evitare a Lisa un ulteriore inutile rischio. Non so se ci sono riuscito.
Dr. Maurizio Federico
National Center for Global Health
Istituto Superiore di Sanità – Roma
